au sommaire
Le syndrome DRESS (Drug Rash with Eosinophilla and Systemic Symptoms) a été décrit pour la première fois à la fin des années 1950 mais sa dénomination lui a été donnée en 1997 par des chercheurs français du département de dermatologie de l'hôpital Henri Mondor à Paris. Cette hypersensibilité aux médicaments s'observe dans les semaines qui suivent la prise d'un médicament courant de type antibiotique ou anti-épileptique. Ce syndrome touche environ une personne sur 8.000 et mène à la mort de 10% d'entre elles. Les symptômes sont proches de ceux d'une infection (fièvre, ganglions enflés) et peuvent devenir graves lorsque l'inflammationinflammation s'étend au foiefoie, aux reinsreins, aux poumonspoumons ou au cœur.
Les médecins supposaient qu'il s'agissait d'une réaction allergique dirigée contre le médicament en question puisque les symptômes étaient liés à une production excessive de lymphocyteslymphocytes sanguins éosinophileséosinophiles, des cellules du système immunitairesystème immunitaire pouvant être impliquées dans les phénomènes d'hypersensibilité. C'est à nouveau une équipe de chercheurs français, cette fois-ci basée à l'Inserm de Rouen (Unité 905, Physiopathologie et biothérapies des maladies inflammatoires et autoimmunes) et menée par Philippe Musette, qui a fait évoluer les connaissances sur le syndrome DRESS en proposant une nouvelle théorie, présentée dans le journal Science Translational Medicine.
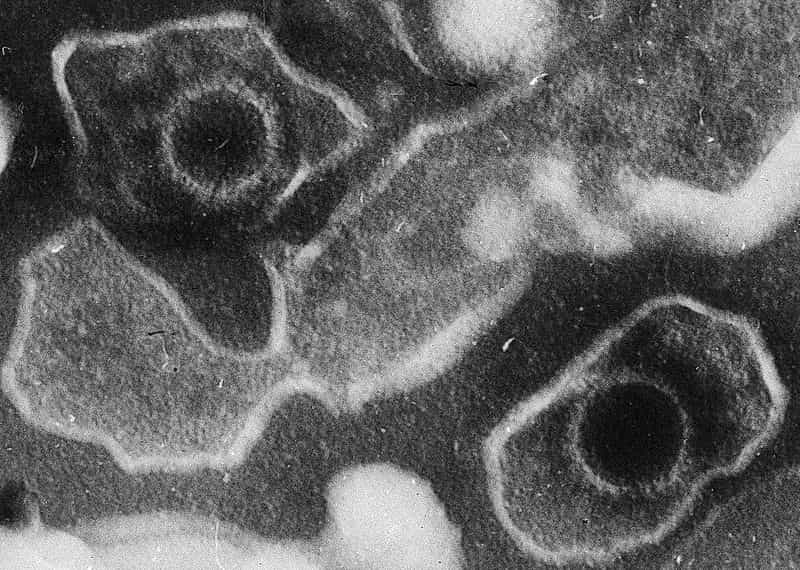
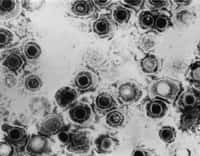
Pour ce faire, les chercheurs ont analysé le cas de 40 patients atteints de ce syndrome suite à la prise de l'un des trois médicaments suivants : carbamazépinecarbamazépine, allopurinol et sulfaméthoxazole. Chez 76% d'entre eux, la multiplication d'un virusvirus dans le sang, le virus Epstein-Barr (EBVEBV), responsable de la mononulcéose, ou le virus de l'herpèsherpès (HHV-6 ou HHV-7), a été mise en évidence.
Vers un traitement mieux adapté
Ces virus, tous deux herpétiques, sont présents chez environ 90% de la population mais à l'état latentlatent. Ils sont donc entrés dans l'organisme, souvent de manière asymptomatique, et n'ont jamais été éliminés. Il arrive alors que le virus puisse se réactiver, même après de nombreuses années, ce qui semble être le cas chez ces patients.
Simultanément à cette réactivationréactivation virale, le système immunitaire est sur le qui-vive : les lymphocytes TT cytotoxiquescytotoxiques (CD8+) sont activés et prêts à détruire des cellules infectées. Que ce soit dans le sang, la peau, le foie ou les poumons, les populations de lymphocytes CD8+ détectées possèdent en majorité le même récepteur, qui reconnaît spécifiquement une partie de la coque du virus. De plus, de grandes quantités de facteur de nécrose tumorale α (TNFα) et d'interféroninterféron-γ sont sécrétées. La production de ces deux cytokinescytokines, impliquées dans les réactions inflammatoires, est particulièrement élevée chez les patients présentant les symptômes les plus sévères au niveau viscéral.
Ces résultats démontrent que la réaction immunitaire n'est pas dirigée contre le médicament mais contre les virus réactivés. Ainsi, les médicaments seraient capables de provoquer la réactivation d'au moins certains virus latents, un fait qui n'est pas expliqué mais qui sera certainement l'objet de plus amples recherches. Le traitement du syndrome DRESS pourra donc lui aussi évoluer : des corticoïdescorticoïdes ainsi que des antiviraux pourront être administrés pour lutter respectivement contre l'inflammation et contre les virus herpétiques.