C'est le point final de notre enquête sur les médecines dites alternatives. Après avoir posé les bases théoriques et conté des histoires humaines, parfois terribles, intéressons-nous à la question fondamentale : comment intégrer ces pratiques diverses au sein de notre société ?
au sommaire
Les notes signalées par un numéro entre parenthèses sont à retrouver à la fin de l'article.
Nous sommes maintenant, un peu plus familiers avec le concept de médecines alternatives. Nous connaissons aussi un peu mieux les chiffres de fréquentation de ces médecines, les facteurs principaux qui prédisposent à y recourir et les problèmes, parfois terribles, que cela peut poser. Nous pouvons donc réfléchir à la question suivante : faut-il intégrer ces pratiques au sein de la société et du système de soin ? Et si oui, comment ?
Les avis récoltés sont très épars et peuvent s'illustrer en quatre solutions distinctes. Nous allons les énumérer et pointer leurs avantages et inconvénients. Ils ne reflètent en rien l'avis des Français. Ce sont uniquement des avis individuels sans utilisation d'une méthode de sondage.
Un libéralisme total
Pour Paulette, ces thérapies devraient être acceptées et tolérées, surtout si les patients constatent une efficacité en les utilisant.
Pourtant, on voit bien où cela peut nous mener : au relativisme thérapeutique absolu. En effet, si le ressenti du patient suffit à légitimer une pratique, c'est la porteporte ouverte à toutes les thérapies possibles et imaginables car chacune d'entre elles procurera au minimum des effets contextuels. Ce libéralisme total est surtout dangereux concernant les risques de certaines pratiques alternatives, comme nous l'avons vu plus haut. Cela serait une option éminemment dangereuse pour les patients.
Un libéralisme informé
Pour Marc, tant que les effets négatifs des thérapies alternatives sont inexistants, le patient doit avoir le choix.
Cependant, bien choisir suppose d'être bien informé. En réalité, c'est une solution assez plaisante concernant les libertés individuelles. Néanmoins, elle fonctionnerait de manière optimale uniquement si chacun des acteurs du domaine participe à augmenter le niveau de littératie médicale (13) de la population générale. Autrement dit, on laisse le champ libre à ces thérapies et on met à disposition des individus une information rigoureuse, claire et facilement accessible. C'est le pari de la société composée d'individus éclairés qui font leurs choix en connaissance de cause. Pour donner un exemple trivial, dans cette société, les patients iraient consulter un thérapeute alternatif pour leur bien-être comme ils iraient se payer une séance de massage dans un institut de beauté. Cela suppose une éducation, un accès à l'information et une capacité de rationalité identique, etc. chez des individus provenant de différents milieux socioculturels. Cette solution souffre néanmoins du temps qu'il faut pour accroître le niveau de connaissance de la population en santé. Cela laisse encore le champ libre à des thérapeutes comme celui qui a fait basculer la vie d'Aurélie.

L’encadrement par la loi
Pour Laura, ces thérapies devraient être extrêmement encadrées, si possible disposer d'un ordre et ne jamais être assimilées à des soins médicaux - plutôt à ranger dans le cadre des soins bien-être.
Cette solution est élégante d'un point de vue temporel car elle ne souffre pas de la contrainte de laisser le temps à la littératie médicale moyenne de s'accroître et donc elle permet d'endiguer rapidement les comportements dangereux et les prétentions abusives de ces thérapies. En revanche, cela suppose que tous les acteurs - politiques, économiques, industriels, médicaux - y travaillent. Pour le politique, créer un ordre des thérapies alternatives et communiquer sur les enjeux réels et les limites de ces soins. Pour l'économique, que les mutuelles cessent le remboursement de certaines pratiques ou qu'elles le fassent en mettant en place des formules bien-être ou les équivalences seraient alors possibles avec des soins esthétiques. Pour l'industriel, que les fabricants de médications alternatives communiquent sur les limites inhérentes à l'efficacité de leur produit. Pour le monde médical, que les praticiens dialoguent d'autant plus avec leur patient sur l'intérêt et les limites de ces pratiques. Sans une bonne coercition, cette solution semble plutôt relever de l'utopie.
L’interdiction totale
Pour Paul, ces thérapies n'ont aucune place au sein de la société car il voit en elles un grand danger. En effet, la solution précédente suppose que les individus vont bien se conformer à l'encadrement de la loi et ne confondront plus ces pratiques avec des pratiques médicales réelles.
Mais l'esprit humain est un peu plus difficile à moduler qu'un texte de loi, surtout lorsqu'il est enfermé dans un processus de croyance. Dès lors, la solution de l'interdiction par la loi est attirante. Cependant, quelles en seraient les conséquences ? À des fins de spéculations, on pourrait paraphraser Tocqueville pour servir le propos : « La censure n'a d'effet que sur les corps. Elle laisse libre cours à l'esprit. » Par conséquent, l'interdiction pourrait faire un bon travail à court terme mais laisser planer une grande certitude, voire de sérieux doutes sur ses conséquences à long terme.
Pourquoi choisir ?
Si la première et la dernière solution ne nous semblent pas très appropriées à la vue des conséquences encore plus néfastes qu'elles pourraient entraîner, un mélange entre la deuxième et la troisième solution pourrait s'avérer judicieux pour régler les problèmes exposés à court et long terme.
En effet, à court terme, un encadrement strict via des solutions législatives pourrait sûrement réduire immédiatement et drastiquement le recours à ces thérapies. Dans un second temps, une coercition de chacun des acteurs pour œuvrer à une information rigoureuse, claire et accessible en santé, pour augmenter le niveau de littératie médicale de la population générale, pourrait participer à régler les problèmes au long terme. « Il n'y a plus qu'à », comme dirait l'autre.
Le mot de la fin
Pour conclure, tentons de résumer succinctement ce que nous savons après la lecture de cette enquête et essayons de faire le lien avec ce que nous souhaitons. Il est important de faire cela, car de ce qui est ne dérive pas nécessairement ce qui doit être. En outre, le descriptif influence le prescriptif mais ne le commande pas. Autrement dit, les faits scientifiques ne nous dictent pas (14), dans l'absolu, nos objectifs sociaux et politiques. Pour prendre un exemple d'actualité, nous n'avons pas le choix sur le fait que le changement climatiquechangement climatique d'origine anthropique est en cours. Nous avons le choix, selon nos valeurs, sur le fait de l'endiguer ou non. Mais ne nous éparpillons pas et revenons à nos médecines alternatives.
Ce que nous savons
Tout acte qui prouve qu'il soigne tel que défini dans cette enquête peut être considéré comme relevant de la médecine. Les médecines alternatives, contrairement à la médecine scientifique, se fondent sur des corpus non scientifiques, donc non fiables sur le plan de la connaissance scientifique. Pour savoir si un acte soigne tel que défini plus haut, on le soumet à des essais cliniques rigoureux et méthodiques. Si, pour une affection donnée cela fonctionne, avec une balance bénéfice-risque positive et une taille d'effets (15) suffisamment importante, l'acte est intégré au sein de la pratique médicale et peut être proposé au patient. Sinon, cela reste un soin bien-être qui permet de jouer sur les effets contextuels et ne relève pas de l'acte de soigner.
Ce que nous voulons
Ce que nous voulons dépend de nous, individuellement, et de la société dans laquelle nous voulons vivre. C'est une question qui est donc éminemment complexe et qui pourra varier selon les milieux socioculturels. Mais nous pensons ne pas trop nous tromper si nous prenons comme base le fait que nous voulons tous être et rester en bonne santé, le plus longtemps possible. Dès lors, il convient de réfléchir sur les quatre solutions proposées à court, moyen et long terme pour maximiser cet objectif primordial.
Nous avons bâti une société fondée sur la raison, plus particulièrement sur la raison épistémique relative à la connaissance scientifique. Nous avons plusieurs choix qui s'offrent à nous concernant l'intégration de ces pratiques au sein de notre société. Ce choix doit être fait en connaissance de cause. À la fin, comme dans toute démocratie qui se respecte, ce sera à la population de faire un choix sur ce qu'elle désire.
Enquête : médecines alternatives, que faut-il en penser ? (2/3)
Article de Julien Hernandez, publié le 01 juillet 2020
Pour le deuxième volet de notre enquête sur les médecines dites alternatives, découvrons combien de personnes font appel à ces thérapies particulières. Surtout, essayons de comprendre le pourquoi de ces recours et tentons de cerner les conséquences, parfois terribles, de ces consultations.
Quelque 52 % des 10.871 personnes interrogées dans la thèse d'Albin Guillaud ont consulté un thérapeute alternatif et 13 % de ces mêmes personnes ont consulté un médecin qui proposait des pratiques alternatives. Pourquoi ? L'idée reçue qui consiste à penser que ces personnes sont stupides et non rationnelles n'est certainement pas à considérer. Dès lors, comment expliquer une telle fréquentation ? Et quels problèmes individuels et collectifs cela pose ?
Différentes histoires aux causes similaires
« Après mon diagnostic d'une maladie de Crohn, ma famille m'a amené consulter un magnétiseur-rebouteux qui était aussi ostéopathe. Par la suite, c'est une amie pharmacienne qui m'a dirigé vers un médecin généraliste très friand de granules homéopathiques. À l'époque, il n'y avait pas vraiment de traitement efficace contre cette maladie. Je me disais que je n'avais rien à perdre. » Marlon
« Je n'ai aucune idée du nombre de fois où j'ai consulté un thérapeute alternatif. Je voulais juste régler mes problèmes d'anxiété, mes douleurs chroniques et ma colopathie. » Laura

Comme Marlon et Laura, beaucoup de personnes désirant aller mieux ou soulager leurs symptômessymptômes ont fait l'expérience des médecines alternatives. Le travail de thèse d'Albin Guillaud relate bien cette réalité. Les maladies et autres douleurs chroniques sont de bons facteurs prédictifs d'une consultation chez un thérapeute alternatif (mais aussi d'une consultation chez un médecin généraliste) indépendamment de la satisfaction vis-à-vis de la médecine moderne, du sexe, etc. Dans l'échantillon d'Albin, les douleurs musculo-squelettiques ont été la catégorie de motifs de consultation la plus fréquente. Parfois, un système de croyance particulier s'ajoute à cela, mais pas toujours.
Depuis, Marlon et Laura ont pris du recul sur leurs consultations. « Heureusement, je n'ai jamais remplacé ou retardé mes traitements lors de mes expériences de médecines alternatives même si on me l'a parfois conseillé. Ces expériences m'ont aussi permis d'accroître ma curiosité sur ces théories loufoques si bien que j'ai désormais une étagère remplie des théories médicales les plus folles », raconte Marlon.
Si pour Marlon, ces thérapies n'ont engendré aucun problème, ce n'est pas le cas de Laura. « J'ai trouvé un réconfort psychologique dans ces consultations, certainement un soulagement placeboplacebo. J'avais une sorte d'addictionaddiction à la consultation. Dès lors, cela a entraîné une chronicisation de mes problèmes, un retard de soin et une perte de chance faute d'avoir consulté des professionnels de santé compétents », déplore-t-elle.
Cependant, dans la littérature, ces problèmes sont mal documentés. Comme nous le rappelle Albin Guillaud, « même si les problèmes individuels existent, on trouve très peu d'études qui corroborent la relation de cause à effet entre la consultation d'un thérapeute alternatif et le retard de soins cruciaux, par exemple ». Mais parfois, les effets secondaires ne sont pas indirects, comme pour Laura. Dans certains cas, ils s'observent directement et peuvent être très graves. C'est le cas des manipulations vertébrales et du risque de dissection artérielle.

Des drames individuels...
Aurélie a 30 ans. Le 9 juin dernier, sa vie a basculé après avoir consulté un ostéopathe pour un nerfnerf coincé au niveau des cervicales. Elle pensait bien faire, que cela allait la soulager. Elle s'est donc rendue à son rendez-vous. Là-bas, l'ostéopathe ne l'a nullement prévenue de certains risques rares mais bien réels qui pouvaient survenir lors de telles manipulations. Il n'a donc pas requis son consentement éclairéconsentement éclairé. Lors de la manipulation, Aurélie perd connaissance. L'ostéopathe lui lâche d'un airair amusé « j'en ai couché des plus gros que vous ». Devant ce constat, il l'a laissée repartir. Elle avait pourtant perdu sa voix, ne marchait pas droit et avait du mal à parler. Il lui a conseillé de l'aspirineaspirine en bain de bouche puis l'a invitée à sortir par la porte de derrière, pas par la porte d'entrée habituelle. Dans la soirée, Aurélie constate d'énormes vertiges et son mari a eu le bon réflexe : il compose immédiatement le 15. Aurélie arrive à l'hôpital. Elle passe un scannerscanner de la zone en question qui révèle une déchirure de l'artèreartère cervicale, qui met en cause directe la manipulation, notamment lorsque les médecins ont su qu'elle avait perdu connaissance sur la table du praticien. Aurélie est en pleine rééducation. L'équilibre revient petit à petit. Elle a toujours des fourmillements dans la partie gauche de son corps, l'œilœil droit affaissé et sa voix cassée.
Après cela, elle a pris conscience qu'elle pouvait mourir à tout moment. Aurélie se fait aider par un psychologue. Aurélie s'en veut, elle aurait voulu être informée et se méfier de cette manipulation. Elle regrette d'avoir eu confiance en cet ostéopathe. Elle ne veut plus jamais en voir un. Que ce soit pour elle, ou bien pour sa famille. Lorsque les gens disent « Ah mais, moi, mon ostéopathe, il est bien », la colère s'empare d'elle. Aurélie souhaite plus que jamais que cette profession soit plus encadrée, pour éviter à d'autres personnes, comme elle, de subir les mêmes séquellesséquelles.
Et Aurélie n'est pas un cas isolé. En effet, selon deux études d'observations, l’une française et l’autre canadienne, 1,3 à 3,4 cas pour 100.000 cas manipulés seraient victimes de tels effets secondaires dramatiques. Selon un article paru dans la Revue Médicale Suisse, même si ces problèmes restent assez rares, et que la relation de causalité entre manipulation et dissection artérielle n'est pas toujours clairement établie, il faut le mettre en rapport avec le bénéfice extrêmement faible qu'on peut attendre d'une telle manipulation et le risque potentiel que le patient peut encourir. Dès lors, la conclusion de l'article est « qu'à ce stade, en considération du risque inhérent non négligeable, nous déconseillons ce type de traitement en l'absence d'un consensus éclairé de la part du patient ».
...causés par des soins de bien-être
Néanmoins, il serait malhonnête de dresser un portrait aussi lugubre des médecines alternatives. Souvent, les consultations se passent très bien et les patients en sont satisfaits car cela leur apporte une sensation de bien-être, même si elles coûtent souvent très cher.
« J'ai pratiqué l'acupunctureacupuncture, la psychanalyse, la kinésiologie et la gestalt pendant des périodes difficiles de ma vie et cela m'a beaucoup aidée à retrouver un équilibre au niveau du sommeilsommeil, comprendre certains mécanismes de souffrances que j'avais, à débloquer des nœudsnœuds, me libérer et me sentir davantage ancrée et donc en sécurité. Depuis, je n'ai plus aucune crise de panique », raconte Paulette.
« Ma dernière expérience, c'était le nettoyage de mon hérédité. Ce n'était pas ma demande première, je consultais pour un problème de couple. Au final, nous n'avons pas travaillé la relation mais mon arbrearbre généalogique et donc sur moi. J'ai ressenti beaucoup d'apaisement suite à cela et ai trouvé des explications sur ma situation et une aide dans mon travail de détachement. Sur la forme, les problèmes de couples persistent, mais sur le fond la relation s'est améliorée », témoigne Constance.
Ces deux témoignages ne changent rien concernant l'inefficacité thérapeutique propre et les risques réels des pratiques citées. Nous l'avons dit dans la première partie : l'intuition, le ressenti et l'expérience personnelle sont de piètres boussoles pour juger de cela. Ils ne changent rien non plus concernant l'escroquerie intellectuelle que la pratique constitue, même si le praticien est de bonne foi et croit fermement au bien-fondé de sa méthode. Même si elles apportent un bien-être réel dans ces deux cas précis, et dans d'autres, le danger des drames, comme dans l'histoire d'Aurélie, n'est pas ici mais plutôt dans un biais particulièrement pernicieux auquel ces pratiques ne font généralement pas attention, contrairement à la médecine moderne : le biais du survivant (12).
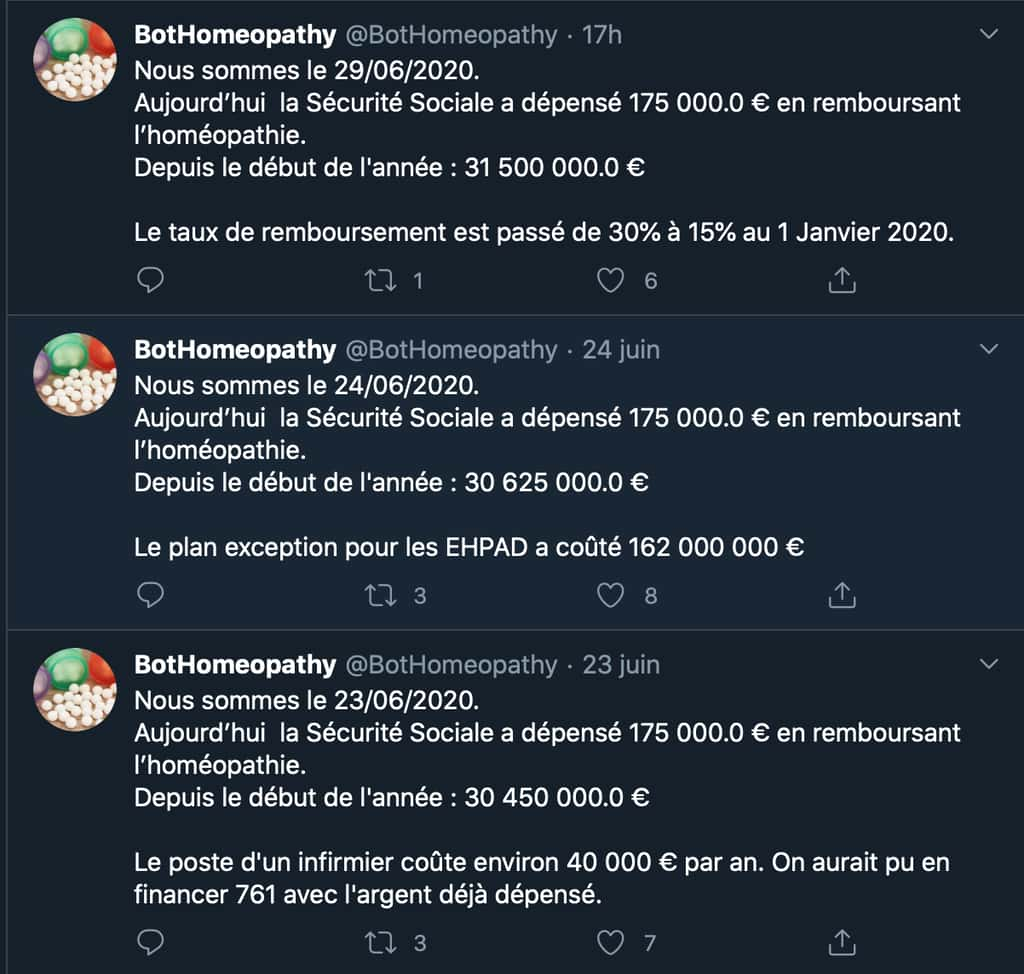
Enfin, le dernier problème est collectif et n'en sera bientôt plus un. Il subsiste dans la prise en charge par la Sécurité sociale de thérapies alternatives. La seule à n'avoir jamais bénéficié d'un tel remboursement en France, c’est l’homéopathie. Si nous évoquions par le biais de témoignages, la confusion que cela peut entraîner pour différencier les thérapies fondées scientifiquement et les thérapies alternatives, le problème majeur se cache ailleurs. Un compte TwitterTwitter nommé BotHomeopathy rappelle chaque jour l'argentargent dépensé par la Sécurité sociale en remboursant des granules. Le problème saute alors aux yeux : une thérapie inefficace prend la place de choses essentielles au bon fonctionnement de notre système de santé.
Pour conclure
Nous avons donc vu que les médecines alternatives n'étaient pas une lubie d'individus étranges ou l'apanage de hippies. Tout le monde peut ressentir le besoin d'y recourir à un moment de sa vie pour divers problèmes. Énormément de personnes ont déjà consulté en médecine alternative si l'on en croit les chiffres de certaines études étrangères et ceux de la thèse d'Albin Guillaud. Parfois cela se passe bien, quelquefois cela rend les problèmes chroniques ou fait perdre des chances de guérisonsguérisons et dans de rares cas, toujours trop nombreux, cela se termine en drame.
L'auteur de l'article vous livre un scoop : lui-même a consulté plusieurs fois un ostéopathe pour des douleurs musculo-squelettiques (ce n'est plus le cas désormais). Il y a donc des causes inhérentes à la fréquentation de ces médecines qui vont bien au-delà de la question de la rationalité épistémique. Si l'on observe ce phénomène, c'est bien qu'il y a un ou plusieurs problèmes. Toute la question, c'est d'essayer de comprendre où ils se situent et surtout de savoir comment bien y répondre.
Nous nous retrouverons donc vendredi pour la troisième et dernière partie de cette enquête afin d'énumérer des pistes de réflexions pour savoir comment intégrer ces pratiques au sein de notre société.
Enquête : médecines alternatives, que faut-il en penser ? (1/3)
Si vous pensez déjà tout savoir concernant les médecines dites alternatives, cette enquête conçue en trois volets pourrait vous surprendre. Plongeons ensemble dans le monde merveilleux de ces thérapies particulières. Première étape : savoir différencier médecine conventionnelle et médecine alternative. Est-ce si simple que ça ? Rien n'est moins sûr...
Article de Julien Hernandez, publié le 29 juin 2020
Savez-vous réellement comment différencier les médecines dites alternatives de la médecine scientifique ? Savez-vous réellement pourquoi des individus consultent ces thérapeutes dits alternatifs et les problèmes que ces pratiques peuvent poser ? Nous allons tenter de répondre à toutes ces questions dans la première et la deuxième partie de l'enquête. Aussi, dans la troisième et dernière partie nous nous demanderons quelle place peuvent-elles avoir au sein de notre société.
Mais avant de commencer, quelques précisions. Cette enquête n'est pas écrite dans le but d'être hostile aux thérapies dites alternatives ni d'être complaisant avec la médecine dite conventionnelle (1). Son objectif principal est de transmettre des éléments de compréhension à toutes les personnes désireuses d'en savoir plus à ce sujet. Prise de précaution faite, nous vous souhaitons une bonne lecture.

Toute pratique qui soigne un mal quel qu’il soit fait partie de la médecine. Le problème est donc posé sur la nature du soin. « Qu’est-ce que soigner ? » permet de définir la médecine. © chamillew, Adobe Stock
Existe-t-il plusieurs médecines ?
L'idée de médecine alternative laisse imaginer qu'il existerait plusieurs médecines. Mais cette pluralité médicale peut vite être mise à mal par un simple argument : quel est le but de la discipline appelée médecine ? Soigner. Dès lors, toute pratique qui soigne un mal quel qu'il soit fait partie de la médecine. Ainsi, le débat prend racine sur comment sait-on qu'une pratique soigne. Ici, le problème est donc posé sur la nature du soin. « Qu'est-ce que soigner ? » permet de définir la médecine.
Soigner, comme le rappelle le serment d'HippocrateHippocrate que tout médecin jure de respecter, c'est d'abord ne pas nuire ou selon la formule latine « Primum non nocere ». Un soin médical se définit de plusieurs façons selon l'affection de l'individu et nos connaissances.
- Si nous connaissons la cause qui provoque un état pathologiquepathologique, le soin aura pour objectif de supprimer la cause qui occasionne les symptômes. Une infection bactérienne traitée par des antibiotiquesantibiotiques, par exemple. On constate que cela suppose que nous disposions de méthodes thérapeutiques (médicamenteuses, comportementales, chirurgicales, etc.) dont nous savons qu'elles font plus de bien que de mal. C'est ce que l'on appelle la balance bénéfice-risque.
- Si seuls les symptômes nous sont connus, le soin aura pour objectif de réduire l'occurrence et/ou l'intensité des symptômes en jaugeant la balance bénéfice-risque du soin prodigué. Par exemple, les anti-inflammatoiresanti-inflammatoires lors de règles douloureuses. Bien évidemment en parallèle, la recherche médicale continuera à se demander quelles sont les éventuelles causes des symptômes pour mieux répondre à la maladie à l'avenir.
Grossièrement et dans un soucisouci de généraliser le propos, le soin doit amener autant que faire se peut, le retour de l'état pathologique à l'état normal (2). Dès lors, pour soigner, il faut déjà identifier ce qu'est un état pathologique. Ensuite, il faut trouver une méthode adéquate qui permet le retour à l'état normal en apportant aux malades plus de bénéfices que de risques. La balance bénéfice-risque est primordiale dans l'acte de soigner. Sans la mesurer minutieusement (3), le médecin expose potentiellement son patient à un risque plus grand que le bénéfice qu'il souhaite lui apporter.

Comment sait-on que l'on soigne ?
L'intuition et le ressenti sont de mauvaises boussoles pour nous indiquer si nous sommes vraiment malades (4) et si une pratique thérapeutique confère plus de bénéfices que de risques. Nous n'allons pas nous attarder sur la définition de l'état pathologique en partant du postulatpostulat que sa définition fait consensus dans la médecine scientifique comme alternative, ce qui, en réalité, n'est pas exactement le cas. Cela pour mieux nous concentrer sur les preuves requises afin d'identifier si une pratique peut être qualifiée de soin thérapeutique.
Pour produire de telles preuves, nous avons besoin d'indices et de faits, les plus objectifs possibles, qui corroborent l'innocuité (ou la dangerosité) et l'efficacité (ou l'inefficacité) d'un soin. Cette réflexion a abouti progressivement à la création de l'Evidence Based Medicine (EBM) ou médecine fondée sur les preuves (5), dont un article de la revue The Lancet datant de 2017 donne une bonne définition : « Le premier principe de l'EBM est que toutes les preuves ne se valent pas et que la pratique de la médecine doit être basée sur les meilleures preuves disponibles. Le deuxième principe souscrit à la vision philosophique selon laquelle la recherche de la vérité se fait mieux en évaluant la totalité des preuves et non en sélectionnant des preuves qui favorisent une revendication particulière. Cependant, des preuves sont nécessaires mais pas suffisantes pour une prise de décision efficace, qui doit traiter les conséquences importantes pour le décideur dans l'environnement et le contexte donnés. Ainsi, le troisième principe de l'EBM est que la prise de décision clinique nécessite la prise en compte de valeurs et préférences des patients ». Cette définition fait, à notre connaissance, l'unanimité dans le monde de la médecine moderne (6).
Comment différencier médecine moderne et médecine alternative ?
Si la définition de la médecine scientifique fait consensus, nous avons tous, dans un coin de notre tête, un ou plusieurs critères qui différencient ce qui relève de la médecine moderne et ce qui relève de la médecine alternative. Voici quelques témoignages que nous avons récoltés. Ils sont à prendre comme tels et ne reflètent que la pensée des individus interrogés.
« Pour moi, ce sont des pratiques médicales non occidentales pour soigner », affirme Sébastien. Le critère géographique peut servir de distinction dans l'esprit des individus. Pourtant, l'homéopathiehoméopathie, qui est considérée comme une médecine alternative, est une doctrine d'origine européenne. Ce n'est donc pas un bon critère de discrimination.
« C'est une personne qui dispense une action à but thérapeutique qui n'a pas de formation médicale légale », soutient Manuel. Le critère législatif peut aussi servir de distinction au sein de la population générale. Pourtant, il existe des médecins homéopathes, acupuncteursacupuncteurs ou encore ostéopathes. Des personnes ayant une formation médicale légale dispensent donc des soins considérés comme alternatifs. Ce n'est donc pas un bon critère non plus.
D'autres personnes interrogées pensent que ce sont « des pratiques qui ne sont pas reconnues par l'Académie de médecine » ou encore « non reconnues par le Ministère de la santé » ou bien « dont les diplômes permettant d'exercer ne sont pas reconnus par l'État ». Le critère d'autorité permet aux individus de classer les thérapies dans la case « alternative ». C'est un assez bon critère de distinction dans l'absolu. Pour autant, il souffre d'un problème majeur ; il ne permet pas de comprendre pourquoi une pratique X est considérée comme conventionnelle tandis qu'une pratique Y est considérée comme alternative.
Le critère de remboursement est aussi présent dans l'imaginaire collectif. Certains pensent qu'une thérapie alternative est « une pratique qui utilise des soins non remboursés par la Sécurité sociale ». Dès lors, on se souvient que l’homéopathie est toujours remboursée à hauteur de 15 % jusqu'en 2021 (même si, à la base, son remboursement est une décision politique plus que sanitaire), tandis que les consultations de diététique ou encore de psychologie clinique, ne le sont pas. Ce critère n'est donc pas un bon critère de différenciation.
Enfin, quelques personnes interrogées considèrent que « les thérapies alternatives sont des pratiques qui reposent sur un corpus théorique non scientifique et dont l'efficacité n'a jamais été démontrée scientifiquement ».
Les deux critères de distinction majeurs
Ce sont les deux critères qu'Albin Guillaud, auteur d’une thèse intitulée « Décrire et expliquer le recours aux thérapeutes alternatifs en France », a retenus pour faire la distinction entre les thérapies conventionnelles et alternatives. Ces deux piliers sont fondamentaux pour distinguer une thérapie alternative d'une thérapie scientifique. Le reste n'étant que des indices heuristiquesheuristiques (7). Dans la majorité des cas, ces critères intuitifs fonctionnent, mais comme nous venons de le voir, ils ne sont pas infaillibles. Se posent donc les questions : qu'est-ce qu'une preuve d'efficacité clinique valide et qu'est-ce qu'un corpus théorique scientifique ? Car pour bien commencer, c'est ici que nous devons centrer le débat, au risque de nous perdre dans des considérations inutiles par la suite.
Dessine-moi...
une preuve d'efficacité clinique
Commençons par la preuve d'efficacité clinique valide car nous en aurons besoin pour définir le corpus théorique. L'idée lorsqu'on veut connaître l'efficacité d'une thérapie, c'est d'écarter tout ce qui pourrait avoir un effet négatif ou bénéfique sur le patient en plus de la thérapie qu'on teste. Grâce à l'étude de la psyché humaine, on sait que des effets contextuels (dont font partie l'effet placebo et l'effet noceboeffet nocebo) jouent un rôle dans la guérison/aggravation et la sensation de mieux-être/mal-être des patients. De même, à l'aide de nos connaissances en biologie humaine, nous savons que notre organisme a la capacité de lutter lui-même contre les maladies et guérir parfois sans traitement. Enfin, on sait aussi que des facteurs propres aux individus tels que l'âge, le sexe, le mode de vie, etc. ont une place importante dans l'équationéquation de la guérison/aggravation ou du bien-être/mal-être ressenti.
Lorsque l'on comprend cela, on peut alors esquisser ce que sera une preuve d'efficacité clinique valide. Une preuve d'efficacité clinique valide, c'est lorsque plusieurs expériences mesurent (à l'aide de critères cliniques, des marqueurs diagnostic, des échelles de ressentis, etc.), grâce à une méthodologie bien à elles (8), que le soin prodigué au patient apporte plus de bénéfices que de risques - c'est-à-dire qu'il soigne - qui ne peuvent être expliqués ni par des effets contextuels, ni par la guérison spontanée, ni par des facteurs individuels. On comprend alors aisément pourquoi les expériences personnelles d'un patient ou d'un médecin, souvent brandies par les pratiquants et les tenants des médecines alternatives, ne peuvent pas être considérées comme des preuves solidessolides. Simplement parce que ce qui suit un phénomène n'est pas nécessairement la cause de ce dernier dans un milieu complexe non contrôlé. Il va de soi que nous aimerions tous une médecine plus individualisée qui pourrait mesurer la totalité des facteurs propres au patient (sa génétiquegénétique, son microbiotemicrobiote, la totalité des interactions entre l'hôte et l'environnement, etc.). Pour l'instant la médecine moderne ne possède pas d'outils suffisamment puissants pour y parvenir. Et contrairement à ce qu'elles tentent de faire croire, ce n'est pas le cas des thérapies alternatives non plus. Leurs seuls outils, ce sont l'intuition et des « lois naturelles » dépourvues de corpus théorique scientifique érigées en dogmes.
un corpus théorique scientifique
Cela nous amène à nous demander ce qu'est un corpus théorique scientifique. On pourrait le définir comme un ensemble de lois, d'hypothèses et d'expériences qui représente des connaissances, car elles ont fait leurs preuves au fil du temps et ont généralement permis de produire d'autres connaissances. Très grossièrement, en médecine, le corpus théorique scientifique, cela va être tout ce que l'on connaît dans le domaine de la physiquephysique, de la chimiechimie, de la biologie, de l'anatomieanatomie, de la physiopathologie, etc. Tous ces champs regroupent des énoncés sur le monde réel qui sont, pour l'instant, la meilleure représentation que nous avons de ce dernier.
Lorsqu'une thérapie est censée agir sur un récepteur cellulaire, nous savons de quoi nous parlons et nous savons tester et mesurer cette action. À l'inverse, lorsqu'une thérapie est censée agir sur des points énergétiques on fait ce qu'on appelle un postulat métaphysique (9). Cela va totalement à l'encontre du principe de parcimonie intellectuelle que l'on cherche à respecter en sciences. L'idée, c'est qu'autant soit peu il faut expliquer le plus avec le moins. C'est lorsque nous ne parvenons plus à expliquer un phénomène avec tout ce qu'on connaît déjà, que l'on peut tenter de construire d'autres corpus théoriques scientifiques et que l'on assiste généralement à des révolutions scientifiques (10).
Pour conclure
Pour résumer et conclure sur cette première partie, une thérapie qui ne se base pas sur ce que l'on connaît actuellement de la physique, de la chimie et de la biologie (homéopathie, magnétismemagnétisme, acupuncture, etc.) et qui, en plus de ça, ne montre aucune efficacité propre (homéopathie) ou une efficacité mitigée qui peut être expliquée par ce que l'on connaît déjà (effets contextuels, facteurs de confusion, guérison spontanée) et qui pour autant a besoin de rajouter des entités métaphysiques (les énergiesénergies dans l'acupuncture), peut être considérée comme une médecine alternative.
Enfin, nous préciserons, dans un souci d'impartialité, que la médecine moderne, si elle ne se base que sur des corpus scientifiques bien établis, n'est pas totalement dépourvue de pratiques qui n'ont aucune efficacité propre ou qui font courir aux patients plus de risques que de bénéfices. C'est ce qui donne lieu à des scandales sanitaires. C'est aussi, jusqu'à récemment, l'utilisation d'antibiotiques pour traiter des infections virales ou encore la surmédication. Tout cela n'entre pas dans notre concept de médecine alternative, même s'il serait souhaitable de l'y intégrer. Après tout, avoir un usage alternatif des données acquises de la science ne respecte pas les règles de l'EBM. C'est du rôle du médecin que de respecter scrupuleusement ces données pour soigner (11). Ces problèmes sont au cœur d'enjeux sanitaires de taille. Néanmoins, contrairement à ses consœurs alternatives, la médecine scientifique n'a généralement pas de préférence pour un soin ou pour un autre. Aussi, elle sait dire qu'elle ne sait pas et intègre à sa pratique ce qui soigne tel que nous l'avons défini à la lumièrelumière des preuves qu'elle possède. En somme, elle tente au mieux de faire le ménage devant sa porte.
Nous nous retrouverons mercredi pour la deuxième partie de cette enquête où nous parlerons des chiffres de fréquentation des thérapies alternatives, des causes qui poussent les individus à avoir recours à ces thérapies et aux problèmes, parfois graves, que cela peut engendrer.
Notes et sources :
(1) : Médecine moderne, conventionnelle ou classique seront les termes utilisés comme synonymes dans l'article.
(2) : À ce sujet le lecteur curieux ira se procurer l'ouvrage de Georges Canguilhem : « Du normal et du pathologique », qui traite spécifiquement de la définition de ces deux états.
(3) : Ici, il subsiste un problème de définition dont nous nous extrayons en prenant le retour de l'état normal à l'état pathologique comme critère absolu. Bénéfice et risque sont à définir individuellement et collectivement. Cela change donc en fonction des valeurs que l'on pose au départ. Mais laissons cette réflexion de côté.
(4) : Nous ne parlons pas du ressenti de symptômes, qui est la base d'une consultation médicale, mais plutôt du ressenti d'une maladie ou d'un déséquilibre sans symptômes ni marqueur diagnostic établi par un patient ou un praticien.
(5) : Il faut prendre garde à ne pas comprendre le mot preuve comme un socle fixe et définitif. Les sciences et donc par association, les sciences médicales, évoluent constamment devant de nouvelles « preuves ».
(6) : La médecine scientifique fait écho à un idéal de la médecine moderne. La médecine moderne tend à vouloir être toujours plus scientifique et basée sur les meilleures évidences que la méthode scientifique nous permet d'acquérir.
(7) : C'est-à-dire des informations utiles pour nos raccourcis mentaux qui fonctionnent par association d'idées, afin d'identifier ce qui relève de la médecine moderne/alternative plus rapidement qu'en faisant l'effort de nous pencher sur le fond de la question.
(8) : La méthodologie des essais cliniques dont vous pouvez retrouver l'explication en texte ou en série de vidéo.
(9) : On ne possède aucune preuve matérielle mesurable de l'existence des énergies. Ces dernières sont mal définies (pour ne pas dire pas définies) dans le cadre des médecines alternatives. Dès lors, considérer leur existence, c'est faire le pari de l'existence d'une entité au-delà du monde physique connu jusqu'alors. À l'inverse, l'exercice de la science repose sur un matérialisme méthodologique.
(10) : À ce sujet, le lecteur curieux pourra se procurer l'ouvrage du philosophe des sciences Thomas Khun « La structure des révolutions scientifiques ».
(11) : Article 8 du code de déontologie médicale (article R.4127- 8 du code de la santé publique) : « Dans les limites fixées par la loi et compte tenu des données acquises de la science, le médecin est libre de ses prescriptions qui seront celles qu'il estime les plus appropriées en la circonstance. Il doit, sans négliger son devoir d'assistance morale, limiter ses prescriptions et ses actes à ce qui est nécessaire à la qualité, à la sécurité et à l'efficacité des soins. Il doit tenir compte des avantages, des inconvénients et des conséquences des différentes investigations et thérapeutiques possibles. »
(12) C'est un biais (dont vous pouvez retrouver l'explication en vidéo ici) qui consiste à ne répertorier que les cas pour lesquels la méthode a fonctionné, et omettre tous les cas où cela n'a pas marché ou aggravé la situation. Le design des essais cliniques est là pour pallier ce biais. C'est, par exemple, à l'aide d'un tel biais que Thierry Casasnovas vante les mérites de sa méthode dangereuse. Pour en savoir plus sur Thierry Casasnovas et les dangers de sa méthode, l'auteur de cet article vous conseille les vidéos de l’extracteur.
(13) La littératie médicale est le niveau de compétence moyen d'une population concernant des sujets de santé.
(14) Il n'y a qu'un être omniscient et omnipotent tel que Dieu qui, par définition, sait tout et peut tout, qui pourrait faire que ce qui est et ce qui doit être ne soit plus distinct.
(15) Pour en savoir plus sur la taille d'effet en vidéo, c'est ici.